Contexte de l’étude
Dans notre cas, l’équipe hospitalise un patient d’une quarantaine d’années pour une pneumonie. Lors d’un soin, il reçoit une dose d’antibiotique (Vancomycine) dix fois supérieure à la dose prescrite sur l’ordonnance. Cette erreur entraîne alors des complications médicales nécessitant une intervention d’urgence et entraînant des séquelles irréversibles chez le patient.
La méthode ALARM se met en place suivant 5 étapes permettant l’analyse complète de la survenue d’un événement indésirable grave dans un établissement de santé. Voyons étape par étape, comment cette méthode peut aider cet hôpital à comprendre comment cette erreur de dosage a pu se produire.
Étape 1 – Identification de l’incident
Pour identifier et comprendre l’incident, l’établissement de santé décide dans un premier temps de réunir le Comité de Retour d’EXpérience (CREX). Le CREX se compose du responsable qualité, du responsable de l’établissement, de deux médecins, de trois infirmier(e)s, d’un pharmacien, de deux représentants des usagers, du responsable des soins et de deux cadres de santé. Les membres du CREX vont analyser l’événement indésirable notamment lié à l’erreur de dosage. L’objectif principal de ce CREX est de comprendre les causes profondes de l’incident via la méthode ALARM.
A cette étape le CREX va identifier l’incident et les conséquences liées à l’incident. Pour cela, les membres du CREX doivent recontextualiser l’événement en énumérant chronologiquement les faits.
Dans notre cas, l’événement indésirable est dû à l’administration d’une dose incorrecte d’un antibiotique sur un patient. Cette erreur de dosage a pour conséquence une réaction indésirable grave du patient, entraînant une intervention médicale urgente lui laissant des séquelles irréversibles.
Étape 2 – Analyse des causes
Pour analyser les causes profondes d’un événement indésirable, la Haute Autorité de Santé (HAS) met à disposition des établissements une grille ALARM. Cette grille permet de classifier les causes d’un incident suivant 7 facteurs distincts.
Voici comment utiliser cette grille dans notre cas d’erreur de dosage d’antibiotique :
- Facteurs liés aux patients : Les soignants ont pris en charge un patient dit : « à risque » pour une pneumonie. En plus, d’être diabétique, le patient souffre également d’asthme sévère aggravant les symptômes de la pneumonie. Son système immunitaire est plus faible qu’un patient ne présentant aucunes maladies particulières, ce qui peut expliquer sa vulnérabilité face à l’erreur de dosage de médicament.
- Facteurs liés aux tâches à accomplir : aucune cause particulière à l’origine de l’incident n’est liée à ce facteur.
- Facteurs liés à l’individu (soignants) : le professionnel qui s’est occupé de notre patient se trouvait surchargé ce jour-là. Dans la précipitation, l’infirmier a mal interprété l’ordonnance écrite à la main par le médecin et a inversé le dosage d’antibiotiques de deux patients ayant le même nom de famille.
- Facteurs liés à l’équipe : Suite à plusieurs arrêts de travail, les équipes de soins sont incomplètes et la répartition des tâches déséquilibrée. De plus, des informations cruciales sont omises durant les transmissions orales et écrites. L’infirmier n’était donc pas au courant que le patient en question était un patient à risque.
- Facteurs liés à l’environnement de travail : Le manque d’effectif au moment de l’incident compromet la sécurité des patients. Les établissements ne respectent plus les plannings, ce qui réduit les temps de repos des soignants et augmente leur charge de travail. Les soins étant fait dans la précipitation, le soignant a confondu les doses d’antibiotiques des deux patients portant le même nom de famille.
- Facteurs liés à l’organisation et au management : un manque de formation est observé dans l’établissement de santé. L’infirmier a l’origine de l’incident n’a jamais eu de formation sur les calculs de dose depuis sa prise de poste. De plus, il n’y a aucune stratégie concourant à sensibiliser et impliquer le personnel dans les démarches de sécurité des soins en interne. En effet, il n’y a ni protocole, ni procédure écrite sur la prévention de l’erreur de dosage et sur l’identitovigilance dans l’établissement.
- Facteurs liés au contexte institutionnel : aucune cause particulière à l’origine de l’incident n’est liée à ce facteur.
Ainsi, grâce à cette grille, l’ensemble des causes racines à l’origine de l’erreur de dosage ont été relevées.
💡Recommandé pour vous :
Établissements de santé : mettre en œuvre la méthode ALARM (Article Blog QHSE)
Étape 3 – Évaluer et hiérarchiser le risque
Il s’agit d’évaluer la fréquence et la gravité de l’événement indésirable pour prioriser les actions à mener. L’établissement de santé va s’appuyer sur les échelles de gravité et de fréquence fixées par la HAS pour évaluer l’événement indésirable.
Dans notre cas, la gravité est critique puisque les conséquences de l’erreur de dosage sont graves du fait des séquelles irréversibles chez le patient. Aussi, la fréquence est probable. Le manque de formation, la surcharge de travail, et les problèmes d’effectif sont les raisons principales justifiant les erreurs répétées de dosage dans l’établissement.
La note de criticité de l’incident s’obtient en multipliant la gravité par la fréquence.
Dans notre cas, on multiplie la gravité critique (4) par la fréquence probable (4).
Note de criticité = 4 x 4 = 16.
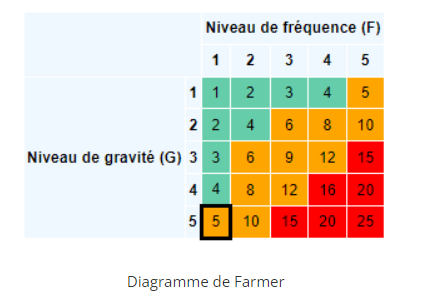
La note de criticité de l’incident en l’espèce étant de 16, le code couleur associé à cette note sur le diagramme de Farmer est rouge. Cette erreur de dosage est donc considérée comme inacceptable, et doit être traitée en priorité.
Étape 4 – Mise en place d’actions correctives
Après évaluation du risque, l’établissement de santé développe et met en œuvre des mesures correctives. L’équipe met en place les actions plus ou moins rapidement en fonction du niveau de priorité du risque.
Dans notre cas d’erreur de dosage, l’équipe doit formaliser des actions immédiatement, car cette erreur nécessite un traitement prioritaire en raison de la faible maîtrise du risque. Le but de ces actions est de permettre la diminution de la criticité du risque.
La première action à mettre en place est de placer automatiquement le patient victime de l’erreur de dosage sous surveillance continue. L’équipe adapte immédiatement son traitement suite à cette erreur. Les professionnels sont prêts à intervenir en cas de nouvelle réaction grave du patient.
L’établissement de santé s’engage à organiser rapidement des formations obligatoires pour le personnel soignant. Ces formations porteront sur les bonnes pratiques de prescription et d’administration des médicaments en incluant des vérifications à plusieurs niveaux. Les établissements de santé organisent des formations sur l’identitovigilance afin d’éviter les erreurs de dosage de médicament entre des patients portant le même nom de famille. Ils appliquent automatiquement ces formations aux nouveaux arrivants.
Les établissements rédigent des protocoles écrits, incluant une double vérification des doses, notamment pour les médicaments à haut risque. Tous doivent connaître ces protocoles, qui seront régulièrement mis à jour en fonction des réglementations.
Enfin, pour pallier au manque d’effectif, les plannings vont être réaménagés pour permettre aux soignants d’avoir leur temps de repos obligatoires. Le service des Ressources Humaines s’engage à publier des offres d’emplois pour augmenter l’effectif de l’hôpital.
Suite à la mise en place de ces actions, l’établissement estime que le niveau de maîtrise du risque est très bon, on peut alors définir un coefficient de maîtrise du risque de 0.25/1. Il vient donc la note de Criticité résiduelle (Cr) de 0.25 x C = 4.
Étape 5 – Suivi et amélioration continue
Cette dernière étape de la méthode ALARM consiste à surveiller l’efficacité des actions mises en place. Il s’agit aussi d’évaluer leur impact sur la réduction des événements indésirables.
Pour cela, l’établissement de santé s’engage à effectuer des audits sur la prise en charge médicamenteuse pour évaluer les pratiques des soignants. De plus, il s’engage à estimer l’efficacité de toutes les actions mises en place en interne.
Des retours d’expériences sont effectués notamment auprès des soignants. L’établissement interroge continuellement les professionnels sur l’impact des procédures et protocoles liées aux erreurs médicamenteuses sur leurs pratiques. Le personnel soignant est régulièrement interrogé sur sa charge de travail, son niveau de fatigue et sa charge émotionnelle. Ces mesures visent à éviter une nouvelle erreur de dosage. Les actions sont ajustées si nécessaire.
Des indicateurs de performance sont également évalués de manière continue en interne. Ceci pour mesurer la qualité des soins dispensés et les difficultés rencontrées au quotidien. Ces indicateurs fournissent des informations sur le fonctionnement de l’établissement de santé. Ils permettent de réadapter les pratiques en fonction, dans un but d’amélioration continue de la sécurité des soins.
La méthode ALARM est essentielle dans les établissements de santé pour garantir une gestion efficace des événements indésirables. En identifiant et en analysant les risques de manière systématique, cette méthode permet de réduire les erreurs médicales et d’améliorer la qualité des soins.








